–Т–µ–љ–Є - —Ж–µ —Ф–Љ–љ—Ц—Б–љ—Ц —Б—Г–і–Є–љ–Є, –≤ —П–Ї–Є—Е –Ј–љ–∞—Е–Њ–і–Є—В—М—Б—П –±—Ц–ї—М—И–µ 70% –≤—Б—Ц—Ф—Ч –Ї—А–Њ–≤—Ц. –Э–∞ –≤—Ц–і–Љ—Ц–љ—Г –≤—Ц–і –∞—А—В–µ—А—Ц–є, —Г –≤–µ–љ–∞—Е —Б—Г–±–µ–љ–і–Њ—В–µ–ї—Ц–∞–ї—М–љ–Є–є —Б–µ—А–µ–і–љ—Ц–є —И–∞—А –і–Њ—Б–Є—В—М —В–Њ–љ–Ї–Є–є —Ц —Б–Ї–ї–∞–і–∞—Ф—В—М—Б—П –Ј –љ–µ–≤–µ–ї–Є–Ї–Є—Е —Б–Ї—Г–њ—З–µ–љ—М –≥–ї–∞–і–Ї–Њ–Љ'—П–Ј–Њ–≤–Є—Е –Ї–ї—Ц—В–Є–љ, —А–µ—В–Є–Ї—Г–ї—П—А–љ–Є—Е —Ц –µ–ї–∞—Б—В–Є—З–љ–Є—Е –≤–Њ–ї–Њ–Ї–Њ–љ. –•–Њ—З–∞ –≤–µ–љ–∞–Љ –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї —Ц –≤–ї–∞—Б—В–Є–≤–∞ –≤–∞–Ј–Њ–Љ–Њ—В–Њ—А–љ–∞ –∞–Ї—В–Є–≤–љ—Ц—Б—В—М, —В—А–∞–љ—Б–њ–Њ—А—В –Ї—А–Њ–≤—Ц –і–Њ —Б–µ—А—Ж—П –Ј–і—Ц–є—Б–љ—О—Ф—В—М—Б—П –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ—Г, –Ј–∞ —А–∞—Е—Г–љ–Њ–Ї –Ј–Њ–≤–љ—Ц—И–љ—М–Њ–≥–Њ —В–Є—Б–Ї—Г, —Б—В–≤–Њ—А—О–≤–∞–љ–Њ–≥–Њ –Њ—В–Њ—З—Г—О—З–Є–Љ–Є –≤–µ–љ–Є, —Б–Ї–µ–ї–µ—В–љ–Є–Љ–Є –Љ'—П–Ј–∞–Љ–Є, –∞ —В–∞–Ї–Њ–ґ –Ј–∞ —А–∞—Е—Г–љ–Њ–Ї –љ–∞—П–≤–љ–Њ—Б—В—Ц –Њ–і–љ–Њ—Б—В–Њ—А–Њ–љ–љ—Ц—Е –µ–љ–і–Њ—В–µ–ї—Ц–∞–ї—М–љ–Є—Е –Ї–ї–∞–њ–∞–љ—Ц–≤. –Т–µ–љ–Є –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї –њ–Њ–і—Ц–ї—П—О—В—М –љ–∞ –≥–ї–Є–±–Њ–Ї—Ц —Ц –њ–Њ–≤–µ—А—Е–љ–µ–≤—Ц. –£ –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Ї–∞—Е, —П–Ї—Ц –Ј–і–µ–±—Ц–ї—М—И–Њ–≥–Њ —Ц —Г—А–∞–ґ–∞—О—В—М—Б—П –њ—А–Є –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П—Е –њ–µ—А–Є—Д–µ—А–Є—З–љ–Є—Е –≤–µ–љ, –≥–ї–Є–±–Њ–Ї—Ц –≤–µ–љ–Є —А–Њ–Ј—В–∞—И–Њ–≤–∞–љ—Ц, –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ—Г, —Г–Ј–і–Њ–≤–ґ –∞—А—В–µ—А—Ц–є, —В–Њ–і—Ц —П–Ї –њ–Њ–≤–µ—А—Е–љ–µ–≤—Ц –≤–µ–љ–Є –Ј–∞–ї—П–≥–∞—О—В—М –њ—Ц–і —И–Ї—Ц—А–Њ—О. –Я–Њ–≤–µ—А—Е–љ–µ–≤—Ц –≤–µ–љ–Є –њ–Њ–≤'—П–Ј–∞–љ—Ц –Ј –≥–ї–Є–±–Њ–Ї–Є–Љ–Є –≤–µ–љ–∞–Љ–Є –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О –њ—А–Њ–±–Њ–і–∞—О—З–Є—Е –≤–µ–љ, –Ј–∞ —А–∞—Е—Г–љ–Њ–Ї —З–Њ–≥–Њ —Ц –Ј–∞–±–µ–Ј–њ–µ—З—Г—Ф—В—М—Б—П –њ–Њ–≤–µ—А–љ–µ–љ–љ—П –Ї—А–Њ–≤—Ц –≤ –њ—А–∞–≤–µ –њ–µ—А–µ–і—Б–µ—А–і—П. –Т–∞—А–Є–Ї–Њ–Ј–љ—Ц –≤–µ–љ–Є (–Љ–∞–ї. 15.8) —П–≤–ї—П—О—В—М —Б–Њ–±–Њ—О —А–Њ–Ј—И–Є—А–µ–љ—Ц –Ј–≤–Є—В—Ц –њ–Њ–≤–µ—А—Е–љ–µ–≤—Ц —Б—Г–і–Є–љ–Є, —П–Ї—Ц —З–∞—Б—В–Њ –Ј'—П–≤–ї—П—О—В—М—Б—П –љ–∞ –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Ї–∞—Е. –Ъ–ї—Ц–љ—Ц—З–љ–Њ –Ј–љ–∞—З—Г—Й–µ –≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –Ј—Г—Б—В—А—Ц—З–∞—Ф—В—М—Б—П —Г 10-20% –љ–∞—Б–µ–ї–µ–љ–љ—П. –Ц—Ц–љ–Ї–Є —Е–≤–Њ—А—Ц—О—В—М –≤ –і–≤–∞-—В—А–Є —А–∞–Ј–Є —З–∞—Б—В—Ц—И–µ –Ј–∞ —З–Њ–ї–Њ–≤—Ц–Ї—Ц–≤, –∞ –њ—А–Є–±–ї–Є–Ј–љ–Њ —Г –њ–Њ–ї–Њ–≤–Є–љ–Є —Е–≤–Њ—А–Є—Е —Ф –Њ–±—В—П–ґ–µ–љ–Є–є —Б—Ц–Љ–µ–є–љ–Є–є –∞–љ–∞–Љ–љ–µ–Ј. –†–Њ–Ј—И–Є—А–µ–љ–љ—П –Љ–Њ–ґ–µ —В–Њ—А–Ї–љ—Г—В–Є—Б—П –±—Г–і—М-—П–Ї—Г –≤–µ–љ—Г, –њ—А–Њ—В–µ –љ–∞–є—З–∞—Б—В—Ц—И–µ —Г—А–∞–ґ–∞—О—В—М—Б—П –њ–Њ–≤–µ—А—Е–љ–µ–≤—Ц –≤–µ–љ–Є –љ—Ц–≥ —Ц —Ч—Е –≥—Ц–ї–Ї–Є. –Ъ—А—Ц–Љ —В–Њ–≥–Њ, –Љ–Њ–ґ–ї–Є–≤–Њ –≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –Ј–∞–і–љ—М–Њ–≥–Њ –њ—А–Њ—Е–Њ–і—Г –Ї–∞–љ–∞–ї—Ц (–≥–µ–Љ–Њ—А–Њ–є), —Б—В—А–∞–≤–Њ—Е–Њ–і—Г (–≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ —Б—В—А–∞–≤–Њ—Е–Њ–і—Г) —Ц —Б—Ц–Љ'—П–љ–Њ–≥–Њ –Ї–∞–љ–∞—В–Є–Ї–∞ (–≤–∞—А–Є–Ї–Њ—Ж–µ–ї–µ).
–Т–≤–∞–ґ–∞—Ф—В—М—Б—П, —Й–Њ –≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–Њ —Б–ї–∞–±–Ї—Ц—Б—В—О —Б—Г–і–Є–љ–љ–Њ—Ч —Б—В—Ц–љ–Ї–Є, –њ—Ц–і–≤–Є—Й–µ–љ–Є–Љ –≤–љ—Г—В—А—Ц—И–љ—М–Њ—Б—Г–і–Є–љ–љ–Є–Љ —В–Є—Б–Ї–Њ–Љ –∞–±–Њ –≤—А–Њ–і–ґ–µ–љ–Є–Љ–Є —Б—В—А—Г–Ї—В—Г—А–љ–Є–Љ–Є —В–∞ —Д—Г–љ–Ї—Ж—Ц–Њ–љ–∞–ї—М–љ–Є–Љ–Є –і–µ—Д–µ–Ї—В–∞–Љ–Є –Ї–ї–∞–њ–∞–љ—Ц–≤, –њ—А–Є —П–Ї–Є—Е —А—Ц–Ј–Ї–Њ –Ј–љ–Є–ґ–µ–љ–Є–є –∞–љ—В–µ—А–Њ–≥—А–∞–і–љ–Є–є (—Б–њ—А—П–Љ–Њ–≤–∞–љ–Є–є –і–Њ —Б–µ—А—Ж—П) –≤–µ–љ–Њ–Ј–љ–Є–є –Ї—А–Њ–≤–Њ—В—Ц–Ї. –Т–∞—А–Є–Ї–Њ–Ј–љ—Ц —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї –≤—Ц–і–љ–Њ—Б—П—В—М –∞–±–Њ –і–Њ –њ–µ—А–≤–Є–љ–љ–Є—Е, –∞–±–Њ –і–Њ –≤—В–Њ—А–Є–љ–љ–Є—Е. –Я–µ—А–≤–Є–љ–љ–µ –≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П –≤ —Б–Є—Б—В–µ–Љ—Ц –њ–Њ–≤–µ—А—Е–љ–µ–≤–Є—Е –≤–µ–љ, –і–Њ —З–Є–љ–љ–Є–Ї—Ц–≤ —А–Є–Ј–Є–Ї—Г –≤—Ц–і–љ–Њ—Б—П—В—М—Б—П –≤–∞–≥—Ц—В–љ—Ц—Б—В—М, —В—А–Є–≤–∞–ї–µ –њ–µ—А–µ–±—Г–≤–∞–љ–љ—П –љ–∞ –љ–Њ–≥–∞—Е —Ц –Њ–ґ–Є—А—Ц–љ–љ—П. –Я—Ц–і —З–∞—Б –≤–∞–≥—Ц—В–љ–Њ—Б—В—Ц –∞–±–Њ –њ—А–Є —В—А–Є–≤–∞–ї–Њ–Љ—Г —Б—В–Њ—П–љ–љ—Ц –≤–Є—Б–Њ–Ї–Є–є –≤–µ–љ–Њ–Ј–љ–Є–є —В–Є—Б–Ї —Б–њ—А–Є—П—Ф –њ—А–Є—Б–Ї–Њ—А–µ–љ–Њ–Љ—Г —А–Њ–Ј–≤–Є—В–Ї—Г –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–≥–Њ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ —Г –Њ—Б—Ц–± –Ј —Г—А–Њ–і–ґ–µ–љ–Њ—О —Б–ї–∞–±–Ї—Ц—Б—В—О –≤–µ–љ–Њ–Ј–љ–Њ—Ч —Б—В—Ц–љ–Ї–Є. –Т –Њ—Б—Ц–± –Ј –Њ–ґ–Є—А—Ц–љ–љ—П–Љ –ґ–Є—А–Њ–≤–∞ —В–Ї–∞–љ–Є–љ–∞, —Й–Њ –Њ—В–Њ—З—Г—Ф —Б—Г–і–Є–љ–љ—Г —Б—В—Ц–љ–Ї—Г, –≤–Є—П–≤–ї—П—Ф—В—М—Б—П –±—Ц–ї—М—И —Б–ї–∞–±–Ї–Њ—О —Б—В—А—Г–Ї—В—Г—А–Њ—О, —П–Ї–∞ –њ—Ц–і—В—А–Є–Љ—Г—Ф –≤–µ–љ–Є, –љ—Ц–ґ —В–Ї–∞–љ–Є–љ–∞ –±–µ–Ј –ґ–Є—А—Г. –Т—В–Њ—А–Є–љ–љ–µ –≤–∞—А–Є–Ї–Њ–Ј–љ–µ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–Њ –њ–Њ—А—Г—И–µ–љ–љ—П–Љ–Є –≤ —Б–Є—Б—В–µ–Љ—Ц –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ. –Т–Њ–љ–Њ —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П –њ—А–Є –љ–µ–і–Њ—Б—В–∞—В–љ–Њ—Б—В—Ц –∞–±–Њ –Њ–Ї–ї—О–Ј—Ц—Ч –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ, –∞–±–Њ –њ—А–Є —Д—Г–љ–Ї—Ж—Ц–Њ–љ–∞–ї—М–љ—Ц–є –љ–µ–њ–Њ–≤–љ–Њ—Ж—Ц–љ–љ—Ц—Б—В—М –њ—А–Њ–±–Њ–і–∞—О—З–Є—Е –≤–µ–љ. –£ —В–∞–Ї–Є—Е –≤–Є–њ–∞–і–Ї–∞—Е –Ї—А–Њ–≤ –Ј –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ —З–µ—А–µ–Ј –њ—А–Њ–±–Њ–і–∞—О—З—Ц –Ї–∞–љ–∞–ї–Є –њ–Њ–≤–µ—А—В–∞—Ф—В—М—Б—П –љ–∞–Ј–∞–і –≤ –њ–Њ–≤–µ—А—Е–љ–µ–≤—Ц –≤–µ–љ–Є, –њ—А–Є —Ж—М–Њ–Љ—Г —В–Є—Б–Ї –≤ –њ—А–Њ—Б–≤—Ц—В—Ц –≤–µ–љ–Є —Ц –Њ–±'—Ф–Љ –Ї—А–Њ–≤—Ц –Ј—А–Њ—Б—В–∞—О—В—М, –≤ —А–µ–Ј—Г–ї—М—В–∞—В—Ц —З–Њ–≥–Њ –≤—Ц–і–±—Г–≤–∞—Ф—В—М—Б—П —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ —В–∞ —Г—В–≤–Њ—А–µ–љ–љ—П –≤–∞—А–Є–Ї–Њ–Ј—Г. –£ –±–∞–≥–∞—В—М–Њ—Е —Е–≤–Њ—А–Є—Е —Б–Ї–∞—А–≥–Є –≤—Ц–і—Б—Г—В–љ—Ц, —Ц –≤–Њ–љ–Є –Ј–≤–µ—А—В–∞—О—В—М—Б—П –і–Њ –ї—Ц–Ї–∞—А—П –ї–Є—И–µ –і–ї—П —Г—Б—Г–љ–µ–љ–љ—П –Ї–Њ—Б–Љ–µ—В–Є—З–љ–Њ–≥–Њ –љ–µ–і–Њ–ї—Ц–Ї—Г. –°–Є–Љ–њ—В–Њ–Љ–Є –Љ–Њ–ґ—Г—В—М –≤–Ї–ї—О—З–∞—В–Є —В—Г–њ–Є–є –±—Ц–ї—М –∞–±–Њ –≤—Ц–і—З—Г—В—В—П —В—П–ґ–Ї–Њ—Б—В—Ц –≤ –љ–Њ–≥–∞—Е –њ—Ц—Б–ї—П —В—А–Є–≤–∞–ї–Њ–≥–Њ —Б—В–Њ—П–љ–љ—П, —П–Ї—Ц –Ј–∞–Ј–≤–Є—З–∞–є –њ—А–Њ—Е–Њ–і—П—В—М, —П–Ї—Й–Њ –њ—Ц–і–љ—П—В–Є –љ–Њ–≥—Г. –Э–µ–і–Њ—Б—В–∞—В–љ—Ц—Б—В—М –њ–Њ–≤–µ—А—Е–љ–µ–≤–Є—Е –≤–µ–љ —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П –≤ —В–Є—Е –≤–Є–њ–∞–і–Ї–∞—Е, –Ї–Њ–ї–Є –≤ —А–Њ–Ј—И–Є—А–µ–љ–Є—Е –≤–µ–љ–∞—Е –Ї–ї–∞–њ–∞–љ–Є –љ–µ –Ј–і–∞—В–љ—Ц —Д—Г–љ–Ї—Ж—Ц–Њ–љ—Г–≤–∞—В–Є –љ–Њ—А–Љ–∞–ї—М–љ–Њ. –Я—А–Є —Ж—М–Њ–Љ—Г –љ–Њ–≥–Є –љ–∞–±—А—П–Ї–∞—О—В—М, –љ–∞ —И–Ї—Ц—А—Ц —Г—В–≤–Њ—А—О—О—В—М—Б—П –≤–Є—А–∞–Ј–Ї–Є, –Њ—Б–Њ–±–ї–Є–≤–Њ –≤–Є—А–∞–ґ–µ–љ—Ц –≤ –Њ–±–ї–∞—Б—В—Ц –Ї—Ц—Б—В–Њ—З–Њ–Ї. –Т—Ц–і–љ–Њ—Б–љ–µ —Г–њ–Њ–≤—Ц–ї—М–љ–µ–љ–љ—П –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г –≤ –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ —А–Њ–Ј—И–Є—А–µ–љ–Є—Е –≤–µ–љ–∞—Е —Б–њ—А–Є—П—Ф —А–Њ–Ј–≤–Є—В–Ї—Г —В—А–Њ–Љ–±–Њ–Ј—Г –њ–Њ–≤–µ—А—Е–љ–µ–≤–Є—Е –≤–µ–љ. –£ –Љ—Ц—Б—Ж—П—Е –≤–∞—А–Є–Ї–Њ–Ј–љ–Є—Е —А–Њ–Ј—И–Є—А–µ–љ—М –Љ–Њ–ґ—Г—В—М —Г—В–≤–Њ—А–Є—В–Є—Б—П —А–Њ–Ј—А–Є–≤–Є –≤–µ–љ –Ј —Г—В–≤–Њ—А–µ–љ–љ—П–Љ —Г –Љ—Ц—Б—Ж—Ц –Ї—А–Њ–≤–Њ–≤–Є–ї–Є–≤—Г –≥–µ–Љ–∞—В–Њ–Љ–Є.
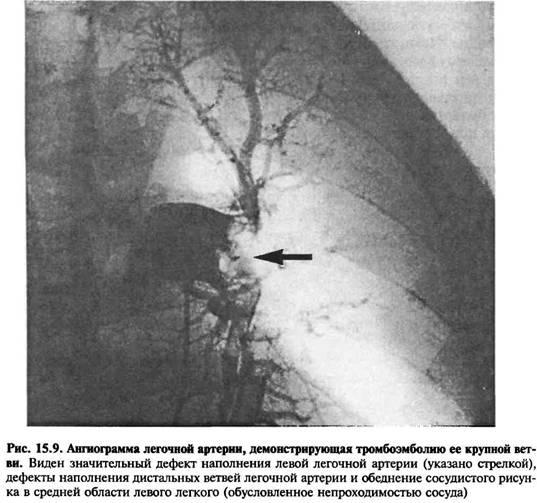
–Ы—Ц–Ї—Г–≤–∞–љ–љ—П –≤–∞—А–Є–Ї–Њ–Ј–љ–Њ–≥–Њ —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ –Ј–≤–Є—З–∞–є–љ–Њ –Ї–Њ–љ—Б–µ—А–≤–∞—В–Є–≤–љ–µ. –•–≤–Њ—А–Є–Љ —А–µ–Ї–Њ–Љ–µ–љ–і—Г—Ф—В—М—Б—П –њ—А–Є –ї–µ–ґ–∞–љ–љ—Ц —В—А–Є–Љ–∞—В–Є –љ–Њ–≥–Є –≤ –њ—Ц–і–љ—П—В–Њ–Љ—Г –њ–Њ–ї–Њ–ґ–µ–љ–љ—Ц, —Г–љ–Є–Ї–∞—В–Є —В—А–Є–≤–∞–ї–Њ–≥–Њ –њ–µ—А–µ–±—Г–≤–∞–љ–љ—П –љ–∞ –љ–Њ–≥–∞—Е, –љ–Њ—Б–Є—В–Є —Б–њ–µ—Ж—Ц–∞–ї—М–љ—Ц —В–Є—Б–љ—Г—З—Ц –њ–∞–љ—З–Њ—Е–Є, —П–Ї—Ц –њ—А–Њ—В–Є–і—Ц—О—В—М –њ—Ц–і–≤–Є—Й–µ–љ–Њ–Љ—Г –≤–µ–љ–Њ–Ј–љ–Њ–Љ—Г –≥—Ц–і—А–Њ—Б—В–∞—В–Є—З–љ–Њ–Љ—Г —В–Є—Б–Ї—Г. –Э–µ–≤–µ–ї–Є–Ї—Ц —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є—З–љ—Ц –≤–∞—А–Є–Ї–Њ–Ј–љ—Ц —А–Њ–Ј—И–Є—А–µ–љ–љ—П –≤–µ–љ —Ц–љ–Њ–і—Ц –ї—Ц–Ї—Г—О—В—М –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О —Ц–љ'—Ф–Ї—Ж—Ц–є —Б–Ї–ї–µ—А–Њ–Ј–Є—А—Г—О—З–Є—Е –Ј–∞—Б–Њ–±—Ц–≤. –•—Ц—А—Г—А–≥—Ц—З–љ–µ –ї—Ц–Ї—Г–≤–∞–љ–љ—П –њ–Њ–ї—П–≥–∞—Ф –≤ –њ–µ—А–µ–≤'—П–Ј—Ж—Ц —Ц –≤–Є–і–∞–ї–µ–љ–љ—Ц –≤–µ–љ–Є, –є–Њ–≥–Њ –њ—А–Њ–≤–Њ–і—П—В—М —Е–≤–Њ—А–Є–Љ –Ј –≤–Є—А–∞–ґ–µ–љ–Њ—О —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є–Ї–Њ—О, –њ—А–Є —А–µ—Ж–Є–і–Є–≤—Г—О—З–Њ–Љ—Г —В—А–Њ–Љ–±–Њ–Ј—Ц –њ–Њ–≤–µ—А—Е–љ–µ–≤–Є—Е –≤–µ–љ –∞–±–Њ –≤–Є—А–∞–Ј–Ї–∞—Е –љ–∞ —И–Ї—Ц—А—Ц. –Ґ–µ—А–Љ—Ц–љ–Њ–Љ —В—А–Њ–Љ–±–Њ–Ј –≤–µ–љ, —З–Є —В—А–Њ–Љ–±–Њ—Д–ї–µ–±—Ц—В, –њ–Њ–Ј–љ–∞—З–∞—О—В—М —Г—В–≤–Њ—А–µ–љ–љ—П —В—А–Њ–Љ–±—Г –≤—Б–µ—А–µ–і–Є–љ—Ц –њ–Њ–≤–µ—А—Е–љ–µ–≤–Њ—Ч –∞–±–Њ –≥–ї–Є–±–Њ–Ї–Њ—Ч –≤–µ–љ–Є —Ц —А–Њ–Ј–≤–Є—В–Њ–Ї –Ј–∞–њ–∞–ї—М–љ–Њ—Ч —А–µ–∞–Ї—Ж—Ц—Ч —Б—Г–і–Є–љ–љ–Њ—Ч —Б—В—Ц–љ–Ї–Є. –Ґ—А–Њ–Љ–±–Є –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї –Ј–∞–ї–µ–ґ–љ–Њ –≤—Ц–і —Ч—Е –ї–Њ–Ї–∞–ї—Ц–Ј–∞—Ж—Ц—Ч –њ–Њ–і—Ц–ї—П—О—В—М –љ–∞ —В—А–Њ–Љ–±–Є –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ —Ц —В—А–Њ–Љ–±–Є –њ–Њ–≤–µ—А—Е–љ–µ–≤–Є—Е –≤–µ–љ. –Я–Њ—З–∞—В–Ї–Њ–≤–Њ –≤–µ–љ–Њ–Ј–љ–Є–є —В—А–Њ–Љ–± —Б–Ї–ї–∞–і–∞—Ф—В—М—Б—П, –≤ –Њ—Б–љ–Њ–≤–љ–Њ–Љ—Г, –Ј —В—А–Њ–Љ–±–Њ—Ж–Є—В—Ц–≤ —Ц —Д—Ц–±—А–Є–љ—Г. –Я—Ц–Ј–љ—Ц—И–µ –≤ —Д—Ц–±—А–Є–љ–Њ–≤–Є–є –Ј–≥—Г—Б—В–Њ–Ї –њ–Њ—В—А–∞–њ–ї—П—О—В—М –µ—А–Є—В—А–Њ—Ж–Є—В–Є, —Ц —В—А–Њ–Љ–± –Ј—А–Њ—Б—В–∞—Ф —Г –љ–∞–њ—А—П–Љ–Ї—Г –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г. –Я—А–Є —Ж—М–Њ–Љ—Г –≤ —Б—Г–і–Є–љ–љ—Ц–є —Б—В—Ц–љ—Ж—Ц —Б–њ–Њ—Б—В–µ—А—Ц–≥–∞—О—В—М—Б—П –∞–±–Њ –љ–µ–Ј–љ–∞—З–љ—Ц –Ј–Љ—Ц–љ–Є, –∞–±–Њ –≤—Ц–і–±—Г–≤–∞—Ф—В—М—Б—П —Ц–љ—Д—Ц–ї—М—В—А–∞—Ж—Ц—П –≥—А–∞–љ—Г–ї–Њ—Ж—Ц—В–∞–Љ–Є, –≤—В—А–∞—В–∞ —Ж—Ц–ї—Ц—Б–љ–Њ—Б—В—Ц –µ–љ–і–Њ—В–µ–ї—Ц—О —Ц –љ–∞–±—А—П–Ї. –Ґ—А–Њ–Љ–±–Є –Ј–Љ–µ–љ—И—Г—О—В—М –њ—А–Њ—Б–≤—Ц—В —Б—Г–і–Є–љ–Є, –≤–Є–Ї–ї–Є–Ї–∞—О—В—М –є–Њ–≥–Њ –Ј–∞–Ї—Г–њ–Њ—А–Ї—Г –∞–±–Њ –ґ –≤—Ц–і—А–Є–≤–∞—О—В—М—Б—П —Ц —Г—В–≤–Њ—А—О—О—В—М –µ–Љ–±–Њ–ї–Є. –Х–њ—Ц–і–µ–Љ—Ц–Њ–ї–Њ–≥—Ц—П, –µ—В—Ц–Њ–ї–Њ–≥—Ц—П —Ц –њ–∞—В–Њ–≥–µ–љ–µ–Ј –Ґ—А–Њ–Љ–±–Њ–Ј –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ (–Ґ–У–Т) –љ–∞–є—З–∞—Б—В—Ц—И–µ —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П —Г –≤–µ–љ–∞—Е –≥–Њ–Љ—Ц–ї–Ї–Є, –∞–ї–µ –≤—Ц–љ –Љ–Њ–ґ–µ —Б–њ–Њ—З–∞—В–Ї—Г –≤–Є–љ–Є–Ї–љ—Г—В–Є —Ц –≤ –±—Ц–ї—М—И –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Є—Е –≤–µ–љ–∞—Е, –љ–∞–њ—А–Є–Ї–ї–∞–і, –≤ –њ—Ц–і–Ї–Њ–ї—Ц–љ–љ–Є—Е, —Б—В–µ–≥–љ–Њ–≤–Є—Е –∞–±–Њ –Ї–ї—Г–±–Њ–≤–Є—Е –≤–µ–љ–∞—Е. –ѓ–Ї—Й–Њ –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П –љ–µ –ї—Ц–Ї—Г–≤–∞—В–Є, —В–Њ –≤ 20-30% –≤–Є–њ–∞–і–Ї—Ц–≤ –Ґ–У–Т –≥–Њ–Љ—Ц–ї–Ї–Є –њ–Њ—И–Є—А—О—Ф—В—М—Б—П –љ–∞ –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Њ —А–Њ–Ј—В–∞—И–Њ–≤–∞–љ—Ц —Б—Г–і–Є–љ–Є. –Ю—Б–љ–Њ–≤–љ—Ц —Г—Б–Ї–ї–∞–і–љ–µ–љ–љ—П —В—А–Њ–Љ–±–Њ–Ј—Г –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ - —Ж–µ —В—А–Њ–Љ–±–Њ–µ–Љ–±–Њ–ї—Ц—П –ї–µ–≥–µ–љ–µ–≤–Њ—Ч –∞—А—В–µ—А—Ц—Ч —В–∞ –њ–Њ—Б—В—В—А–Њ–Љ–±–Њ—Д–ї–µ–±—Ц—В–Є—З–љ–Є–є —Б–Є–љ–і—А–Њ–Љ. –Ґ—А–Њ–Љ–±–Њ–µ–Љ–±–Њ–ї—Ц—П –ї–µ–≥–µ–љ–µ–≤–Њ—Ч –∞—А—В–µ—А—Ц—Ч –≤–Є–љ–Є–Ї–∞—Ф –љ–µ—Б–њ–Њ–і—Ц–≤–∞–љ–Њ, –Ї–Њ–ї–Є –Ј–≥—Г—Б—В–Њ–Ї –Ї—А–Њ–≤—Ц, —Г—В–≤–Њ—А–µ–љ–Є–є –љ–∞–є—З–∞—Б—В—Ц—И–µ –њ—А–Є —В—А–Њ–Љ–±–Њ–Ј—Ц –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Є—Е –≤–µ–љ –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї, –≤—Ц–і—А–Є–≤–∞—Ф—В—М—Б—П —Ц —З–µ—А–µ–Ј –љ–Є–ґ–љ—О –њ–Њ—А–Њ–ґ–љ–Є—Б—В—Г –≤–µ–љ—Г —А—Г—Е–∞—Ф—В—М—Б—П —Г –љ–∞–њ—А—П–Љ–Ї—Г –і–Њ –њ—А–∞–≤–Є—Е –Ї–∞–Љ–µ—А —Б–µ—А—Ж—П, –Ј—А–µ—И—В–Њ—О, –і–Њ—Б—П–≥–∞—О—З–Є –ї–µ–≥–µ–љ–µ–≤–Є—Е —Б—Г–і–Є–љ —Ц —З–∞—Б—В–Ї–Њ–≤–Њ —Ч—Е –Ј–∞–Ї—Г–њ–Њ—А—О—О—З–Є (–Љ–∞–ї. 15.9). –Ґ—А–Њ–Љ–±–Њ–µ–Љ–±–Њ–ї—Ц—П –ї–µ–≥–µ–љ–µ–≤–Њ—Ч –∞—А—В–µ—А—Ц—Ч - –і–Њ—Б–Є—В—М –Ј–≤–Є—З–∞–є–љ–µ —П–≤–Є—Й–µ, —З–∞—Б—В–Њ –њ—А–Є–≤–Њ–і–Є—В—М –і–Њ –ї–µ—В–∞–ї—М–љ–Њ–≥–Њ —А–µ–Ј—Г–ї—М—В–∞—В—Г, –±–µ–Ј –ї—Ц–Ї—Г–≤–∞–љ–љ—П —Б–Љ–µ—А—В–љ—Ц—Б—В—М —Б—В–∞–љ–Њ–≤–Є—В—М 30-40%.
–Я–Њ—Б—В—В—А–Њ–Љ–±–Њ—Д–ї–µ–±—Ц—В–Є—З–љ–Є–є —Б–Є–љ–і—А–Њ–Љ –∞–±–Њ —Е—А–Њ–љ—Ц—З–љ–∞ –љ–µ–і–Њ—Б—В–∞—В–љ—Ц—Б—В—М –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ —Ф —А–µ–Ј—Г–ї—М—В–∞—В–Њ–Љ –љ–µ–і–Њ—Б—В–∞—В–љ–Њ—Б—В—Ц –≤–µ–љ–Њ–Ј–љ–Є—Е –Ї–ї–∞–њ–∞–љ—Ц–≤ —В–∞ / –∞–±–Њ –њ–Њ—Б—В—Ц–є–љ–Њ—Ч –Њ–Ї–ї—О–Ј—Ц—Ч, –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–Њ—Ч —В—А–Њ–Љ–±–Њ–Ј–Њ–Љ –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ. –Т —А–µ–Ј—Г–ї—М—В–∞—В—Ц —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П —Е—А–Њ–љ—Ц—З–љ–Є–є –љ–∞–±—А—П–Ї –љ—Ц–≥, –Ј–∞—Б—В—Ц–є–љ—Ц –њ–Њ—А—Г—И–µ–љ–љ—П –њ—Ц–≥–Љ–µ–љ—В–∞—Ж—Ц—Ч, —Ц —Г—В–≤–Њ—А—О—О—В—М—Б—П —И–Ї—Ц—А–љ—Ц –≤–Є—А–∞–Ј–Ї–Є. –£ 1856 —А. –Т—Ц—А—Е–Њ–≤ –Њ–њ–Є—Б–∞–≤ —В—А—Ц–∞–і—Г —Д–∞–Ї—В–Њ—А—Ц–≤ —А–Є–Ј–Є–Ї—Г —В—А–Њ–Љ–±–Њ–Ј—Г –≤–µ–љ: 1) –≤–µ–љ–Њ–Ј–љ–Є–є –Ј–∞—Б—В—Ц–є, 2) –њ—Ц–і–≤–Є—Й–µ–љ–µ –Ј–≥–Њ—А—В–∞–љ–љ—П –Ї—А–Њ–≤—Ц —Ц 3) –њ–Њ—И–Ї–Њ–і–ґ–µ–љ–љ—П –µ–љ–і–Њ—В–µ–ї—Ц—О —Б—Г–і–Є–љ. –Я—А–Є –≤–µ–љ–Њ–Ј–љ–Њ–Љ—Г –Ј–∞—Б—В–Њ—Ч –њ–Њ—А—Г—И—Г—Ф—В—М—Б—П –ї–∞–Љ—Ц–љ–∞—А–љ–Є–є –њ–Њ—В—Ц–Ї –Ї—А–Њ–≤—Ц —Ц –≤—Ц–і–±—Г–≤–∞—Ф—В—М—Б—П –Ї–Њ–љ—В–∞–Ї—В —В—А–Њ–Љ–±–Њ—Ж–Є—В—Ц–≤ –Ј –µ–љ–і–Њ—В–µ–ї—Ц—Ф–Љ. –¶–µ —Б—Г–њ—А–Њ–≤–Њ–і–ґ—Г—Ф—В—М—Б—П –∞–Ї—Г–Љ—Г–ї—П—Ж—Ц—Ф—О —Д–∞–Ї—В–Њ—А—Ц–≤ –Ј–≥–Њ—А—В–∞–љ–љ—П –Ї—А–Њ–≤—Ц —Ц –Ј–∞—В—А–Є–Љ–Ї–Њ—О –љ–∞–і—Е–Њ–і–ґ–µ–љ–љ—П —Ц–љ–≥—Ц–±—Ц—В–Њ—А—Ц–≤ —В—А–Њ–Љ–±–Њ—Г—В–≤–Њ—А–µ–љ–љ—П. –°–µ—А–µ–і —Д–∞–Ї—В–Њ—А—Ц–≤, —Й–Њ —Б–њ—А–Є—П—О—В—М —Г–њ–Њ–≤—Ц–ї—М–љ–µ–љ–љ—О –≤–µ–љ–Њ–Ј–љ–Њ–≥–Њ –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г —Ц —Ц–љ–і—Г–Ї—Г—О—В—М –≤–µ–љ–Њ—Б—В–∞–Ј, —Б–ї—Ц–і –љ–∞–Ј–≤–∞—В–Є —Ц–Љ–Љ–Њ–±—Ц–ї—Ц–Ј–∞—Ж—Ц—О (–љ–∞–њ—А–Є–Ї–ї–∞–і, –њ—А–Є —В—А–Є–≤–∞–ї–Њ–Љ—Г –њ–Њ—Б—В—Ц–ї—М–љ–Њ–Љ—Г —А–µ–ґ–Є–Љ—Ц –њ—Ц—Б–ї—П –Њ–њ–µ—А–∞—Ж—Ц—Ч, –±–∞–≥–∞—В–Њ–≥–Њ–і–Є–љ–љ–Є–є –і–Њ—А–Њ–Ј—Ц –≤ –Љ–∞—И–Є–љ—Ц –∞–±–Њ –≤ –ї—Ц—В–∞–Ї—Г), —Б–µ—А—Ж–µ–≤—Г –љ–µ–і–Њ—Б—В–∞—В–љ—Ц—Б—В—М —Ц —Б–Є–љ–і—А–Њ–Љ–Є –њ—Ц–і–≤–Є—Й–µ–љ–Њ—Ч –≤'—П–Ј–Ї–Њ—Б—В—Ц –Ї—А–Њ–≤—Ц (—В–∞–±–ї–Є—Ж—П 15.6). –†—Ц–Ј–љ—Ц –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П —Б—Г–њ—А–Њ–≤–Њ–і–ґ—Г—О—В—М—Б—П —Б–Є—Б—В–µ–Љ–љ–Њ—Ч –≥—Ц–њ–µ—А–Ї–Њ–∞–≥—Г–ї—П—Ж—Ц—Ф—О, –≤–Ї–ї—О—З–∞—О—З–Є —А–µ–Ј–Є—Б—В–µ–љ—В–љ—Ц—Б—В—М —Д–∞–Ї—В–Њ—А–∞ V –і–Њ –∞–Ї—В–Є–≤–Њ–≤–∞–љ–Њ–≥–Њ –њ—А–Њ—В–µ—Ч–љ—Г –°, –∞ —В–∞–Ї–Њ–ґ —Б–њ–∞–і–Ї–Њ–≤–Є–є –і–µ—Д—Ц—Ж–Є—В –∞–љ—В–Є—В—А–Њ–Љ–±—Ц–љ—Г III, –њ—А–Њ—В–µ—Ч–љ—Г –° —В–∞ –њ—А–Њ—В–µ—Ч–љ—Г S. –Д –Ј–≤'—П–Ј–Њ–Ї –Љ—Ц–ґ –∞–і–µ–љ–Њ–Ї–∞—А—Ж–Є–љ–Њ–Љ–Њ—О –њ—Ц–і—И–ї—Г–љ–Ї–Њ–≤–Њ—Ч –Ј–∞–ї–Њ–Ј–Є, –ї–µ–≥–µ–љ—М, —И–ї—Г–љ–Ї–∞, –≥—А—Г–і–µ–є —Ц —Б–µ—З–Њ—Б—В–∞—В–µ–≤–Њ–≥–Њ —В—А–∞–Ї—В—Г —Ц –≤–Є—Б–Њ–Ї–Њ—О –њ–Њ—И–Є—А–µ–љ—Ц—Б—В—О —В—А–Њ–Љ–±–Њ–Ј—Ц–≤ –≤–µ–љ. –Т–≤–∞–ґ–∞—О—В—М, —Й–Њ —Ж—П –∞—Б–Њ—Ж—Ц–∞—Ж—Ц—П –њ–Њ—З–∞—Б—В–Є –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–∞ —В—А–Њ–Љ–±–Њ–≥–µ–љ–љ–Є–Љ —Д–∞–Ї—В–Њ—А–∞–Љ–Є, –Ї–Њ—В—А—Ц –Ј–≤—Ц–ї—М–љ—П—О—В—М—Б—П –љ–µ–Ї—А–Њ—В–Є–Ј–Њ–≤–∞–љ–Є–Љ–Є –њ—Г—Е–ї–Є–љ–љ–Є–Љ–Є –Ї–ї—Ц—В–Є–љ–∞–Љ–Є. –Я—Ц–і–≤–Є—Й–µ–љ–∞ –Ј–і–∞—В–љ—Ц—Б—В—М –Ј–≥—Г—Й—Г–≤–∞—В–Є—Б—П –Ї—А–Њ–≤—Ц –≤—Ц–і–Ј–љ–∞—З–∞—Ф—В—М—Б—П —Ц –њ—А–Є —Ц–љ—И–Є—Е –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П—Е, —Г —В–Њ–Љ—Г —З–Є—Б–ї—Ц –њ—А–Є —Б–Є—Б—В–µ–Љ–љ–Њ–Љ—Г —З–µ—А–≤–Њ–љ–Њ–Љ—Г –≤–Њ–≤—З–∞–Ї—Г (–∞–љ—В–Є—Д–Њ—Б—Д–Њ–ї—Ц–њ—Ц–і–љ–Є–є —Б–Є–љ–і—А–Њ–Љ), –Љ—Ц–µ–ї–Њ–њ—А–Њ–ї—Ц—Д–µ—А–∞—В–љ–Є—Е –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П—Е, –і—Ц—Б—Д—Ц–±—А—Ц–љ–Њ–≥–µ–љ–µ–Љ—Ц—Ч —Ц –Ф–Т–°-—Б–Є–љ–і—А–Њ–Љ—Ц.
–Я–Њ—И–Ї–Њ–і–ґ–µ–љ–љ—П —Б—Г–і–Є–љ–Є –њ—А–Є –Ј–Њ–≤–љ—Ц—И–љ—М–Њ–Љ—Г –≤–њ–ї–Є–≤—Ц –∞–±–Њ –њ—А–Є —Г—Б—В–∞–љ–Њ–≤—Ж—Ц –≤–љ—Г—В—А—Ц—И–љ—М–Њ–≤–µ–љ–љ–Є—Е –Ї–∞—В–µ—В–µ—А—Ц–≤ —В—П–≥–љ–µ –Ј–∞ —Б–Њ–±–Њ—О –њ–Њ—А—Г—И–µ–љ–љ—П —Ж—Ц–ї—Ц—Б–љ–Њ—Б—В—Ц —Б—Г–і–Є–љ–љ–Њ–≥–Њ –µ–љ–і–Њ—В–µ–ї—Ц—О —Ц –Њ–≥–Њ–ї–µ–љ–љ—П –Ј–љ–∞—Е–Њ–і—П—З–Њ–≥–Њ—Б—П –њ—Ц–і –љ–Є–Љ –Ї–Њ–ї–∞–≥–µ–љ—Г. –Я—А–Є —Ж—М–Њ–Љ—Г –Ї–Њ–ї–∞–≥–µ–љ –≤–Є—Б—В—Г–њ–∞—Ф –≤ —А–Њ–ї—Ц —Б—Г–±—Б—В—А–∞—В—Г –і–ї—П –Ј–≤'—П–Ј—Г–≤–∞–љ–љ—П —Д–∞–Ї—В–Њ—А–∞ —Д–Њ–љ –Т—Ц–ї–µ–±—А–∞–љ–і–∞ —Ц —В—А–Њ–Љ–±–Њ—Ж–Є—В—Ц–≤ —Ц —Ц–љ—Ц—Ж—Ц—О—Ф –Ї–∞—Б–Ї–∞–і –Ј–≥–Њ—А—В–∞–љ–љ—П –Ї—А–Њ–≤—Ц. –Ь–µ–љ—И –≤–Є—А–∞–ґ–µ–љ—Ц –њ–Њ—И–Ї–Њ–і–ґ–µ–љ–љ—П —Б—Г–і–Є–љ–љ–Њ–≥–Њ –µ–љ–і–Њ—В–µ–ї—Ц—П, —Й–Њ –≤–Є–Ї–ї–Є–Ї–∞—О—В—М –є–Њ–≥–Њ –і–Є—Б—Д—Г–љ–Ї—Ж—Ц—О, —В–∞–Ї–Њ–ґ –Љ–Њ–ґ—Г—В—М –њ—А–Њ–≤–Њ–Ї—Г–≤–∞—В–Є —В—А–Њ–Љ–±–Њ—Г—В–≤–Њ—А–µ–љ–љ—П. –¶–µ –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–Њ —В–Є–Љ, —Й–Њ –µ–љ–і–Њ—В–µ–ї—Ц–є –∞–Ї—В–Є–≤–љ–Њ —Б–µ–Ї—А–µ—В—Г—Ф —П–Ї —Д–∞–Ї—В–Њ—А–Є –≤–∞–Ј–Њ–і–Є–ї–∞—В–∞—Ж—Ц—Ч —В–∞ —Ц–љ–≥—Ц–±—Ц—В–Њ—А–Є –∞–≥—А–µ–≥–∞—Ж—Ц—Ч —В—А–Њ–Љ–±–Њ—Ж–Є—В—Ц–≤, –≤–Ї–ї—О—З–∞—О—З–Є –µ–љ–і–Њ—В–µ–ї—Ц–∞–ї—М–љ–Є–є —Д–∞–Ї—В–Њ—А —А–µ–ї–∞–Ї—Б–∞—Ж—Ц—Ч (EDRF - N0) —Ц –њ—А–Њ—Б—В–∞—Ж–Є–Ї–ї—Ц–љ (PGI2), —В–∞–Ї —Ц –∞–љ—В—Ц—В—А–Њ–Љ–±–Њ–≥–µ–љ–љ—Ц —Б–њ–Њ–ї—Г–Ї–Є, –≤ —В–Њ–Љ—Г —З–Є—Б–ї—Ц —В—А–Њ–Љ–±–Њ–Љ–Њ–і—Г–ї–Є–љ–∞ —Ц –≥–µ–њ–∞—А–∞–љ—Б—Г–ї—М—Д–∞—В. –Я—А–Є –њ–Њ—И–Ї–Њ–і–ґ–µ–љ–љ—Ц —Б—Г–і–Є–љ–љ–Њ–≥–Њ –µ–љ–і–Њ—В–µ–ї—Ц–љ–∞ –є–Њ–≥–Њ —Б–Є–љ—В–µ—В–Є—З–љ–∞ —Д—Г–љ–Ї—Ж—Ц—П –Ј–љ–Є–ґ—Г—Ф—В—М—Б—П, —Й–Њ –є —Б–њ—А–Є—П—Ф —В—А–Њ–Љ–±–Њ—Г—В–≤–Њ—А–µ–љ–љ—О. –†–Є–Ј–Є–Ї —А–Њ–Ј–≤–Є—В–Ї—Г —В—А–Њ–Љ–±–Њ–Ј—Г –≤–µ–љ –Њ—Б–Њ–±–ї–Є–≤–Њ –≤–µ–ї–Є–Ї–Є–є –њ—А–Є –њ–µ—А–µ–ї–Њ–Љ–∞—Е —Е—А–µ–±—В–∞, —В–∞–Ј–∞ —Ц –Ї—Ц—Б—В–Њ–Ї –љ–Є–ґ–љ—Ц—Е –Ї—Ц–љ—Ж—Ц–≤–Њ–Ї. –†–Є–Ј–Є–Ї, –Њ–±—Г–Љ–Њ–≤–ї–µ–љ–Є–є –њ–µ—А–µ–ї–Њ–Љ–Њ–Љ –Ї—Ц—Б—В–Њ–Ї, –њ–Њ–≤'—П–Ј–∞–љ–Є–є –Ј —Г–њ–Њ–≤—Ц–ї—М–љ–µ–љ–љ—П–Љ –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г, –њ—Ц–і–≤–Є—Й–µ–љ–Є–Љ –Ј–≥–Њ—А—В–∞–љ–љ—П–Љ –Ї—А–Њ–≤—Ц —Ц, –Љ–Њ–ґ–ї–Є–≤–Њ –Ј –њ–Њ—И–Ї–Њ–і–ґ–µ–љ–љ—П–Љ –µ–љ–і–Њ—В–µ–ї—Ц—О –≤ —А–µ–Ј—Г–ї—М—В–∞—В—Ц —В—А–∞–≤–Љ–Є. –Ъ—А—Ц–Љ —В–Њ–≥–Њ, —В—А–Њ–Љ–±–Њ–Ј –≤–µ–љ —З–∞—Б—В–Њ —А–Њ–Ј–≤–Є–≤–∞—Ф—В—М—Б—П —Г —Е–≤–Њ—А–Є—Е –њ—Ц—Б–ї—П —Е—Ц—А—Г—А–≥—Ц—З–љ–Њ–≥–Њ –≤—В—А—Г—З–∞–љ–љ—П, –Њ—Б–Њ–±–ї–Є–≤–Њ –њ—Ц—Б–ї—П –≤–µ–ї–Є–Ї–Є—Е –Њ—А—В–Њ–њ–µ–і–Є—З–љ–Є—Е –Њ–њ–µ—А–∞—Ж—Ц–є. –Я—А–Є –≤–∞–≥—Ц—В–љ–Њ—Б—В—Ц —В–∞ –≤ —А–∞–љ–љ—М–Њ–Љ—Г –њ—Ц—Б–ї—П–њ–Њ–ї–Њ–≥–Њ–≤–Њ–Љ—Г –њ–µ—А—Ц–Њ–і—Ц —З–∞—Б—В–Њ—В–∞ –≤–Є–љ–Є–Ї–љ–µ–љ–љ—П —В—А–Њ–Љ–±–Њ–Ј—Г –≤–µ–љ —Г –ґ—Ц–љ–Њ–Ї –Ј—А–Њ—Б—В–∞—Ф –≤ –Ї—Ц–ї—М–Ї–∞ —А–∞–Ј—Ц–≤. –£ —В—А–µ—В—М–Њ–Љ—Г —В—А–Є–Љ–µ—Б—В—А—Ц –≤–∞–≥—Ц—В–љ–Њ—Б—В—Ц –њ–ї—Ц–і –і–∞–≤–Є—В—М –љ–∞ –љ–Є–ґ–љ—О –њ–Њ—А–Њ–ґ–љ–Є—Б—В—Г –≤–µ–љ—Г, —Й–Њ –Љ–Њ–ґ–µ –≤–Є–Ї–ї–Є–Ї–∞—В–Є –Ј–∞—Б—В—Ц–є –Ї—А–Њ–≤—Ц, –∞ –≤–Є—Б–Њ–Ї–Є–є —А—Ц–≤–µ–љ—М –µ—Б—В—А–Њ–≥–µ–љ—Г –≤ –Ї—А–Њ–≤—Ц —Ц–љ–і—Г–Ї—Г—Ф –≥–Є–њ–µ—А–Ї–Њ–∞–≥—Г–ї—П—Ж—Ц—О. –Ґ—А–Њ–Љ–±–Њ—Г—В–≤–Њ—А–µ–љ–љ—П —Б–њ—А–Є—П—Ф —В–∞–Ї–Њ–ґ –Ј–∞—Б—В–Њ—Б—Г–≤–∞–љ–љ—П –Њ—А–∞–ї—М–љ–Є—Е –Ї–Њ–љ—В—А–∞—Ж–µ–њ—В–Є–≤—Ц–≤ —В–∞ —Ц–љ—И–Є—Е –µ—Б—В—А–Њ–≥–µ–љ–Љ—Ц—Б—В—П—З–Є—Е –ї—Ц–Ї–∞—А—Б—М–Ї–Є—Е –њ—А–µ–њ–∞—А–∞—В—Ц–≤. –Ъ–ї—Ц–љ—Ц—З–љ–∞ –Ї–∞—А—В–Є–љ–∞ –Ґ–У–Т –Љ–Њ–ґ–µ –њ—А–Њ—В—Ц–Ї–∞—В–Є –±–µ–Ј—Б–Є–Љ–њ—В–Њ–Љ–љ–Њ. –Ф–Њ —Б–Є–Љ–њ—В–Њ–Љ—Ц–≤ –Ј–∞—Е–≤–Њ—А—О–≤–∞–љ–љ—П –≤—Ц–і–љ–Њ—Б—П—В—М –і–Є—Б–Ї–Њ–Љ—Д–Њ—А—В —Г –≥–Њ–Љ—Ц–ї—Ж—Ц –∞–±–Њ —Б—В–µ–≥–љ–∞—Е, –Њ—Б–Њ–±–ї–Є–≤–Њ –њ—А–Є —Б—В–Њ—П–љ–љ—Ц –∞–±–Њ —Е–Њ–і—М–±—Ц, –∞–±–Њ –љ–∞–±—А—П–Ї–ї—Ц—Б—В—М –Њ–і–љ—Ц—Ф—Ч –љ–Њ–≥–Є. –Ф–Њ —Д—Ц–Ј–Є—З–љ–Є—Е –њ—А–Њ—П–≤—Ц–≤ –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Њ–≥–Њ –Ґ–У–Т –≤—Ц–і–љ–Њ—Б—П—В—М—Б—П –љ–∞–±—А—П–Ї —Е–≤–Њ—А–Њ—Ч –љ–Њ–≥–Є —Ц –µ–њ—Ц–Ј–Њ–і–Є –њ–Њ—П–≤–Є –Љ—Ц—Б—Ж–µ–≤–Њ—Ч —А–µ–∞–Ї—Ж—Ц—Ч —Г –≤–Є–≥–ї—П–і—Ц –њ—Ц–і–≤–Є—Й–µ–љ–љ—П —В–µ–Љ–њ–µ—А–∞—В—Г—А–Є –Ї—Ц–љ—Ж—Ц–≤–Ї–Є —Ц –њ–Њ—З–µ—А–≤–Њ–љ—Ц–љ–љ—П —И–Ї—Ц—А–Є. –Я–Њ —Е–Њ–і—Г —Г—А–∞–ґ–µ–љ–Њ—Ч —В—А–Њ–Љ–±–Њ—Д–ї–µ–±—Ц—В–Њ–Љ –≤–µ–љ–Є –Љ–Њ–ґ–µ –Ј'—П–≤–Є—В–Є—Б—П –±–Њ–ї—О—З—Ц—Б—В—М, —Ц–љ–Њ–і—Ц –њ–∞–ї—М–њ—Г—Ф—В—М—Б—П —В—П–ґ –≥–ї–Є–±–Њ–Ї–Њ—Ч –≤–µ–љ–Є (—Г—Й—Ц–ї—М–љ–µ–љ–љ—П –≤–Ј–і–Њ–≤–ґ —Г—А–∞–ґ–µ–љ–Њ–≥–Њ —В—А–Њ–Љ–±–Њ—Д–ї–µ–±—Ц—В–Њ–Љ —Б—Г–і–Є–љ–Є). –С—Ц–ї—М –≤ –ї–Є—В–Ї–Њ–≤–Њ–Љ—Г –Љ'—П–Ј—Ц –њ—А–Є —В–Є–ї—М–љ–Њ–Љ—Г –Ј–≥–Є–љ–∞–љ–љ—Ц —Б—В–Њ–њ–Є (—Б–Є–Љ–њ—В–Њ–Љ –•–Њ–Љ–∞–љ–∞) –≤–≤–∞–ґ–∞—Ф—В—М—Б—П –љ–µ—Б–њ–µ—Ж–Є—Д—Ц—З–љ–Є–Љ —Ц –љ–µ–љ–∞–і—Ц–є–љ–Њ—О –Њ–Ј–љ–∞–Ї–Њ—О –Ґ–У–Т. –Ф—Ц–∞–≥–љ–Њ—Б—В–Є–Ї–∞ –Ф–ї—П –і—Ц–∞–≥–љ–Њ—Б—В–Є–Ї–Є –Ґ–У–Т –≤–Є–Ї–Њ—А–Є—Б—В–Њ–≤—Г—О—В—М –Ї–Њ–љ—В—А–∞—Б—В–љ—Г –≤–µ–љ–Њ–≥—А–∞—Д—Ц—О, –і—Г–њ–ї–µ–Ї—Б–љ–µ –£–Ч–Ф —В–∞ –Љ–∞–≥–љ—Ц—В–љ–Њ-—А–µ–Ј–Њ–љ–∞–љ—Б–љ—Г –≤–µ–љ–Њ–≥—А–∞—Д—Ц—О. –Ъ–Њ–љ—В—А–∞—Б—В–љ–∞ –≤–µ–љ–Њ–≥—А–∞—Д—Ц—П —П–≤–ї—П—Ф —Б–Њ–±–Њ—О —Ц–љ–≤–∞–Ј–Є–≤–љ–Є–є –Љ–µ—В–Њ–і –≤—Ц–Ј—Г–∞–ї—Ц–Ј–∞—Ж—Ц—Ч, —П–Ї–Є–є –і–Њ —Ж–Є—Е –њ—Ц—А –Ј–∞–ї–Є—И–∞—Ф—В—М—Б—П –Љ–µ—В–Њ–і–Њ–Љ –≤–Є–±–Њ—А—Г –і–ї—П –і—Ц–∞–≥–љ–Њ—Б—В–Є–Ї–Є —П–Ї –±–µ–Ј—Б–Є–Љ–њ—В–Њ–Љ–љ–Є—Е, —В–∞–Ї —Ц —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є—З–љ–Є—Е –Ґ–У–Т. –£ –≤–µ–љ—Г —Б—В—Г–њ–љ—Ц –≤–≤–Њ–і—П—В—М —А–µ–љ—В–≥–µ–љ–Њ–Ї–Њ–љ—В—А–∞—Б—В–љ—Г —А–µ—З–Њ–≤–Є–љ—Г, —Г –Љ—Ц—А—Г –њ—А–Њ—Б—Г–≤–∞–љ–љ—П —Ж—Ц—Ф—Ч —А–µ—З–Њ–≤–Є–љ–Є –њ–Њ –≤–µ–љ–Њ–Ј–љ—Ц–є —Б–Є—Б—В–µ–Љ—Ц –≤ –љ–Њ–≥—Г –љ–∞ –µ–Ї—А–∞–љ—Ц –Ј'—П–≤–ї—П—Ф—В—М—Б—П –Ј–Њ–±—А–∞–ґ–µ–љ–љ—П. –Ф—Ц–∞–≥–љ–Њ–Ј –Ґ–У–Т —Б—В–∞–≤–Є—В—М—Б—П –≤ —В–Њ–Љ—Г –≤–Є–њ–∞–і–Ї—Г, –Ї–Њ–ї–Є —Ф –і–µ—Д–µ–Ї—В –љ–∞–њ–Њ–≤–љ–µ–љ–љ—П (–Љ–∞–ї. 15.10). –Я—А–Є –і—Ц–∞–≥–љ–Њ—Б—В–Є—Ж—Ц —Б–Є–Љ–њ—В–Њ–Љ–∞—В–Є—З–љ–Њ–≥–Њ —В—А–Њ–Љ–±–Њ–Ј—Г –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Є—Е –≤–µ–љ —З—Г—В–ї–Є–≤—Ц—Б—В—М —Ц —Б–њ–µ—Ж–Є—Д—Ц—З–љ—Ц—Б—В—М –љ–µ—Ц–љ–≤–∞–Ј–Є–≤–љ–Њ–≥–Њ –і—Г–њ–ї–µ–Ї—Б–љ–Њ–≥–Њ –£–Ч–Ф —Б—В–∞–љ–Њ–≤–Є—В—М 97%, –∞–ї–µ –њ—А–Є —В—А–Њ–Љ–±–Њ–Ј—Ц –≤–µ–љ –≥–Њ–Љ—Ц–ї–Ї–Є —Ж—Ц –њ–Њ–Ї–∞–Ј–љ–Є–Ї–Є –љ–Є–ґ—З–µ. –Я—А–Є —Ж—М–Њ–Љ—Г –і–Њ—Б–ї—Ц–і–ґ–µ–љ–љ—Ц –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О —Г–ї—М—В—А–∞–Ј–≤—Г–Ї–Њ–≤–Њ–≥–Њ —Б–Ї–∞–љ—Г–≤–∞–љ–љ—П –≤ —А–µ–∞–ї—М–љ–Њ–Љ—Г –Љ–∞—Б—И—В–∞–±—Ц —З–∞—Б—Г –њ—А–Њ–≤–Њ–і–Є—В—М—Б—П –≤—Ц–Ј—Г–∞–ї—Ц–Ј–∞—Ж—Ц—П –≤–µ–љ–Є, –∞ –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О –њ—Г–ї—М—Б–Њ–≤–Њ—Ч –і–Њ–њ–њ–ї–µ—А–Њ–≥—А–∞—Д—Ц—Ч –Њ—Ж—Ц–љ—О—Ф—В—М—Б—П —И–≤–Є–і–Ї—Ц—Б—В—М –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г. –Ф–ї—П –≤—Б—В–∞–љ–Њ–≤–ї–µ–љ–љ—П –і—Ц–∞–≥–љ–Њ–Ј—Г –Ґ–У–Т –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О –і—Г–њ–ї–µ–Ї—Б–љ–Њ–≥–Њ –£–Ч–Ф –≤–Є–Ї–Њ—А–Є—Б—В–Њ–≤—Г—О—В—М –љ–∞—Б—В—Г–њ–љ—Ц –Ї—А–Є—В–µ—А—Ц—Ч: –љ–µ–Љ–Њ–ґ–ї–Є–≤—Ц—Б—В—М —Б—В–Є—Б–љ—Г—В–Є –≤–µ–љ—Г –њ—А–Є –±–µ–Ј–њ–Њ—Б–µ—А–µ–і–љ—М–Њ–Љ—Г —В–Є—Б–Ї—Г –љ–∞ –љ–µ—Ч (—Й–Њ —Б–≤—Ц–і—З–Є—В—М –њ—А–Њ –љ–∞—П–≤–љ—Ц—Б—В—М –≤ –њ—А–Њ—Б–≤—Ц—В—Ц —Б—Г–і–Є–љ–Є —В—А–Њ–Љ–±—Г), –±–µ–Ј–њ–Њ—Б–µ—А–µ–і–љ—П –≤—Ц–Ј—Г–∞–ї—Ц–Ј–∞—Ж—Ц—П —В—А–Њ–Љ–±—Г —Ц –≤—Ц–і—Б—Г—В–љ—Ц—Б—В—М –Ї—А–Њ–≤–Њ—В–Њ–Ї—Г –≤ –≤–µ–љ—Ц. –Ф—Г–њ–ї–µ–Ї—Б–љ–µ –£–Ч–Ф - —Ж—Ц–ї–Ї–Њ–Љ –і–Њ—Б—В—Г–њ–љ–Є–є —Ц –Љ–µ–љ—И –і–Њ—А–Њ–≥–Є–є, –љ—Ц–ґ –Ї–Њ–љ—В—А–∞—Б—В–љ–∞ –≤–µ–љ–Њ–≥—А–∞—Д—Ц—П, –Љ–µ—В–Њ–і, —В–Њ–Љ—Г –≤—Ц–љ –Ј–љ–∞—Е–Њ–і–Є—В—М –≤—Б–µ –±—Ц–ї—М—И —И–Є—А–Њ–Ї–µ –Ј–∞—Б—В–Њ—Б—Г–≤–∞–љ–љ—П. –Ы—Ц–Ї—Г–≤–∞–љ–љ—П –Ю—Б–љ–Њ–≤–љ–∞ –Љ–µ—В–∞ –ї—Ц–Ї—Г–≤–∞–љ–љ—П —Е–≤–Њ—А–Є—Е –Ј —В—А–Њ–Љ–±–Њ–Ј–Њ–Љ –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Є—Е –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ –њ–Њ–ї—П–≥–∞—Ф —Г –њ—А–Њ—Д—Ц–ї–∞–Ї—В–Є—Ж—Ц —В—А–Њ–Љ–±–Њ–µ–Љ–±–Њ–ї—Ц—Ч –ї–µ–≥–µ–љ–µ–≤–Њ—Ч –∞—А—В–µ—А—Ц—Ч. –Ч –Љ–µ—В–Њ—О –Ј–Љ–µ–љ—И–µ–љ–љ—П –љ–∞–±—А—П–Ї—Г —В–∞ –±–Њ–ї—О—З–Њ—Б—В—Ц —Г—А–∞–ґ–µ–љ—Г –Ї—Ц–љ—Ж—Ц–≤–Ї—Г –њ—Ц–і–љ—Ц–Љ–∞—О—В—М (–≤–Є—Й–µ —А—Ц–≤–љ—П —Б–µ—А—Ж—П), –∞ —Й–Њ–± –њ–µ—А–µ—И–Ї–Њ–і–Є—В–Є –Ј—А–Њ—Б—В–∞–љ–љ—О —В—А–Њ–Љ–±—Г, –њ–Њ—З–Є–љ–∞—О—В—М –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–љ—Г —В–µ—А–∞–њ—Ц—О. –Ф–ї—П –њ—А–Њ—Д—Ц–ї–∞–Ї—В–Є–Ї–Є —Г—В–≤–Њ—А–µ–љ–љ—П –љ–Њ–≤–Є—Е —В—А–Њ–Љ–±—Ц–≤ –њ—А–Є–Ј–љ–∞—З–∞—О—В—М –≤–љ—Г—В—А—Ц—И–љ—М–Њ–≤–µ–љ–љ—Ц —Ц–љ'—Ф–Ї—Ж—Ц—Ч –≥–µ–њ–∞—А–Є–љ—Г –љ–µ –Љ–µ–љ—И–µ –љ—Ц–ґ –њ—А–Њ—В—П–≥–Њ–Љ 5 –і–љ—Ц–≤. –Ф–ї—П —В—А–Є–≤–∞–ї–Њ–≥–Њ –ї—Ц–Ї—Г–≤–∞–љ–љ—П –њ—А–Є–Ј–љ–∞—З–∞—О—В—М –њ–µ—А–Њ—А–∞–ї—М–љ–Є–є –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В –≤–∞—А—Д–∞—А–Є–љ, –є–Њ–≥–Њ –њ—А–Є–є–Њ–Љ —В—А–Є–≤–∞—Ф –Ї—Ц–ї—М–Ї–∞ –Љ—Ц—Б—П—Ж—Ц–≤, –Ј–∞–ї–µ–ґ–љ–Њ –≤—Ц–і —Д–∞–Ї—В–Њ—А–∞, —П–Ї–Є–є —Б–њ—А–Њ–≤–Њ–Ї—Г–≤–∞–≤ –Ґ–У–Т. –•–≤–Њ—А–Є–Љ –Ј —В—А–Њ–Љ–±–Њ–Ј–Њ–Љ –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ–Є—Е –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ, —П–Ї–Є–Љ –∞–љ—В–Є–Ї–Њ–∞–≥—Г–ї—П–љ—В–Є –њ—А–Њ—В–Є–њ–Њ–Ї–∞–Ј–∞–љ—Ц —З–µ—А–µ–Ј –≤–Є—Б–Њ–Ї–Є–є —А–Є–Ј–Є–Ї –Ї—А–Њ–≤–Њ—В–µ—З, –≤ –љ–Є–ґ–љ—О –њ–Њ—А–Њ–ґ–љ–Є—Б—В—Г –≤–µ–љ—Г –њ–Њ–Љ—Ц—Й–∞—О—В—М –≤–љ—Г—В—А—Ц—И–љ—М–Њ—Б—Г–і–Є–љ–љ–Є–є —Д—Ц–ї—М—В—А, —Й–Њ –њ–µ—А–µ—И–Ї–Њ–і–ґ–∞—Ф –њ–Њ–њ–∞–і–∞–љ–љ—О –µ–Љ–±–Њ–ї—Ц–≤ –≤ –ї–µ–≥–µ–љ—Ц. –Я—Ц–і—Е–Њ–і–Є –і–Њ –ї—Ц–Ї—Г–≤–∞–љ–љ—П —Е–≤–Њ—А–Є—Е –Ј —В—А–Њ–Љ–±–Њ–Ј–Њ–Љ –≤–µ–љ –≥–Њ–Љ—Ц–ї–Ї–Є –±—Ц–ї—М—И —Б—Г–њ–µ—А–µ—З–ї–Є–≤—Ц, –Њ—Б–Ї—Ц–ї—М–Ї–Є —Ж—П –і—Ц–ї—П–љ–Ї–∞ —А—Ц–і–Ї–Њ –±—Г–≤–∞—Ф –і–ґ–µ—А–µ–ї–Њ–Љ –µ–Љ–±–Њ–ї—Ц—Ч –ї–µ–≥–µ–љ–µ–≤–Њ—Ч –∞—А—В–µ—А—Ц—Ч. –Ф–µ—П–Ї—Ц –ї—Ц–Ї–∞—А—Ц —А–µ–Ї–Њ–Љ–µ–љ–і—Г—О—В—М –і–Є–љ–∞–Љ—Ц—З–љ–µ —Б–њ–Њ—Б—В–µ—А–µ–ґ–µ–љ–љ—П –Ј–∞ –љ–µ—Ц–љ–≤–∞–Ј–Є–≤–љ–Њ—О –Њ—Ж—Ц–љ–Ї–Њ—О –Ј—А–Њ—Б—В–∞–љ–љ—П —В—А–Њ–Љ–±—Г –і–ї—П –≤–Є–Ї–ї—О—З–µ–љ–љ—П –є–Њ–≥–Њ –њ—А–Њ–љ–Є–Ї–љ–µ–љ–љ—П –≤ –њ—А–Њ–Ї—Б–Є–Љ–∞–ї—М–љ—Ц –≤–µ–љ–Є. –Ж–љ—И—Ц –ї—Ц–Ї—Г—О—В—М –њ–Њ–і—Ц–±–љ—Ц —В—А–Њ–Љ–±–Њ–Ј–Є –Ј–∞ –і–Њ–њ–Њ–Љ–Њ–≥–Њ—О –≤–љ—Г—В—А—Ц—И–љ—М–Њ–≤–µ–љ–љ–Є—Е —Ц–љ'—Ф–Ї—Ж—Ц–є –≥–µ–њ–∞—А–Є–љ—Г –Ј –њ–Њ–і–∞–ї—М—И–Њ—О —В–µ—А–∞–њ—Ц—Ф—О –≤–∞—А—Д–∞—А–Є–љ–Њ–Љ –њ—А–Њ—В—П–≥–Њ–Љ 3-6 –Љ—Ц—Б—П—Ж—Ц–≤. –Я—А–Њ—Д—Ц–ї–∞–Ї—В–Є–Ї–∞ –Ґ–У–Т –≤ —В–Є—Е —Б—В–∞–љ–∞—Е, –Ї–Њ–ї–Є —А–Є–Ј–Є–Ї —А–Њ–Ј–≤–Є—В–Ї—Г —В—А–Њ–Љ–±–Њ–Ј—Г –≥–ї–Є–±–Њ–Ї–Є—Е –≤–µ–љ –≤–Є—Б–Њ–Ї–Є–є, –љ–∞–њ—А–Є–Ї–ї–∞–і, –њ—А–Є –і–Њ—В—А–Є–Љ–∞–љ–љ—Ц –њ—Ц—Б–ї—П–Њ–њ–µ—А–∞—Ж—Ц–є–љ–Њ–≥–Њ –њ–Њ—Б—В—Ц–ї—М–љ–Њ–≥–Њ —А–µ–ґ–Є–Љ—Г, —Ф –Њ–±–Њ–≤'—П–Ј–Ї–Њ–≤–Њ—О. –Ф–Њ –њ—А–Њ—Д—Ц–ї–∞–Ї—В–Є—З–љ–Є—Е –Ј–∞—Е–Њ–і—Ц–≤ –љ–∞–ї–µ–ґ–∞—В—М –њ—А–Є–Ј–љ–∞—З–µ–љ–љ—П –њ—Ц–і—И–Ї—Ц—А–љ–Є—Е —Ц–љ'—Ф–Ї—Ж—Ц–є –≥–µ–њ–∞—А–Є–љ—Г, –љ–Є–Ј—М–Ї–Є—Е –і–Њ–Ј –≤–∞—А—Д–∞—А–Є–љ—Г, –љ–Њ—Б—Ц–љ–љ—П —Б–њ–µ—Ж—Ц–∞–ї—М–љ–Є—Е –Ј–і–∞–≤–ї—О—О—З–Є—Е –њ–∞–љ—З–Њ—Е —Ц / –∞–±–Њ –њ–µ—А–µ–Љ—Ц–ґ–љ–Њ—Ч –њ–љ–µ–≤–Љ–∞—В–Є—З–љ–Њ—Ч –Ї–Њ–Љ–њ—А–µ—Б—Ц—Ч –љ—Ц–≥ –і–ї—П –Ј–∞–њ–Њ–±—Ц–≥–∞–љ–љ—П –≤–µ–љ–Њ—Б—В–∞–Ј—Г. –Э–µ—Й–Њ–і–∞–≤–љ–Њ –±—Г–ї–Њ –њ–Њ–Ї–∞–Ј–∞–љ–Њ, —Й–Њ –љ–Є–Ј—М–Ї–Њ–Љ–Њ–ї–µ–Ї—Г–ї—П—А–љ–Є–є –≥–µ–њ–∞—А–Є–љ –±—Ц–ї—М—И –µ—Д–µ–Ї—В–Є–≤–љ–Є–є —Г –њ—А–Њ—Д—Ц–ї–∞–Ї—В–Є—Ж—Ц –Ґ–У–Т –њ—Ц—Б–ї—П —Е—Ц—А—Г—А–≥—Ц—З–љ–Њ—Ч –Њ–њ–µ—А–∞—Ж—Ц—Ч –љ–∞ —В–∞–Ј–Њ—Б—В–µ–≥–љ–Њ–≤–Њ–Љ—Г —Б—Г–≥–ї–Њ–±—Ц, –љ—Ц–ґ –Ј–≤–Є—З–∞–є–љ–Є–є –≥–µ–њ–∞—А–Є–љ; –≤ –і–∞–љ–Є–є —З–∞—Б –≤–Є–≤—З–∞—Ф—В—М—Б—П –Љ–Њ–ґ–ї–Є–≤—Ц—Б—В—М –Ј–∞—Б—В–Њ—Б—Г–≤–∞–љ–љ—П —Ж—М–Њ–≥–Њ –њ—А–µ–њ–∞—А–∞—В—Г –і–ї—П –њ—А–Њ—Д—Ц–ї–∞–Ї—В–Є–Ї–Є –Ґ–У–Т –≤ —Ц–љ—И–Є—Е —Б–Є—В—Г–∞—Ж—Ц—П—Е.


–Э–∞—Б—Ц–љ–љ—П –ї—М–Њ–љ—Г –і–ї—П —Б—Е—Г–і–љ–µ–љ–љ—П

–Ю–і–љ–Є–Љ –Ј –љ–∞–є–±—Ц–ї—М—И –і—А–µ–≤–љ—Ц—Е, —Ц —В–Є–Љ –љ–µ –Љ–µ–љ—И, –љ–∞–є–µ—Д–µ–Ї—В–Є–≤–љ—Ц—И–Є—Е —Б–њ–Њ—Б–Њ–±—Ц–≤ —Б—Е—Г–і–љ–µ–љ–љ—П —Ф –Ј–∞—Б—В–Њ—Б—Г–≤–∞–љ–љ—П –љ–∞—Б—Ц–љ–љ—П –ї—М–Њ–љ—Г...
–Т–њ—А–∞–≤–Є –і–ї—П –Ј–Љ—Ц—Ж–љ–µ–љ–љ—П –Љ'—П–Ј—Ц–≤ —Б–њ–Є–љ–Є

–Я–Њ—З–∞—В–Ї–Њ–≤–µ –њ–Њ–ї–Њ–ґ–µ–љ–љ—П - —Б—В–Њ—П—З–Є –љ–Њ–≥–Є –љ–∞ —И–Є—А–Є–љ—Ц –њ–ї–µ—З–µ–є, –≥—Ц–Љ–љ–∞—Б—В–Є—З–љ–∞ –њ–∞–ї–Є—Ж—П –ї–µ–ґ–Є—В—М –љ–∞ –ї–Њ–њ–∞—В–Ї–∞—Е, –њ–ї–µ—З—Ц —А–Њ–Ј–њ—А–∞–≤–ї–µ–љ—Ц...
–Ю–≤–Њ—З–µ–≤–Є–є —Б—Г–њ –і–ї—П —Б—Е—Г–і–љ–µ–љ–љ—П
–ѓ–Ї—Й–Њ –≤–Є –Ј–љ–∞—Е–Њ–і–Є—В–µ—Б—М –≤ –њ–Њ—И—Г–Ї–∞—Е –љ–∞–є–±—Ц–ї—М—И –µ—Д–µ–Ї—В–Є–≤–љ–Њ—Ч –і—Ц—Ф—В–Є –і–ї—П —Б—Е—Г–і–љ–µ–љ–љ—П, —А–µ–Ї–Њ–Љ–µ–љ–і—Г—Ф–Љ–Њ —Б–њ—А–Њ–±—Г–≤–∞—В–Є –≤–∞–Љ –і—Ц—Ф—В—Г, —А–Њ–Ј—А–Њ–±–ї–µ–љ—Г –Љ–µ–і–Є–Ї–∞–Љ–Є –Ј –Ї–ї—Ц–љ—Ц–Ї–Є –Ь–∞–є–Њ –≤ –Ь—Ц–љ–µ—Б—Б–Њ—В—Ц...
–Т–∞–≥—Ц—В–љ—Ц—Б—В—М –њ—Ц—Б–ї—П –µ–Ї–Њ

–С—Г–і—М —П–Ї–∞ –њ–Њ–і—А—Г–ґ–љ—П –њ–∞—А–∞, —Й–Њ –њ—А–Њ—Е–Њ–і–Є—В—М –њ—А–Њ–≥—А–∞–Љ—Г –Х–Ъ–Ч, –Ј–љ–∞—Ф, —Й–Њ –і—Г–ґ–µ –≤–∞–ґ–ї–Є–≤–Њ –љ–µ –њ—А–Њ—Б—В–Њ –Ј–∞–≤–∞–≥—Ц—В–љ—Ц—В–Є, –∞–ї–µ –є –±–ї–∞–≥–Њ–њ–Њ–ї—Г—З–љ–Њ –≤–Є–љ–Њ—Б–Є—В–Є –Љ–∞–ї—О–Ї–∞...
